Téléchargez l’article au format PDF
Guillaume CHEVILLARD
Géographe, chercheur
Institut de Recherche et Documentation en Économie de la Santé (IRDES)
L’état de santé des populations dépend de nombreux déterminants propres aux individus, mais aussi de l’environnement dans lequel ils évoluent. Dans celui-ci, l’accessibilité aux soins est majeure, particulièrement pour les médecins généralistes qui ont un rôle de porte d’entrée dans le système de soins, et y orientent, si nécessaire, le patient vers des spécialistes.
Pourtant, depuis plusieurs années, cette accessibilité aux soins s’est dégradée. Cela se concrétise notamment par des difficultés à s’inscrire auprès d’un nouveau médecin généraliste traitant ou à se faire soigner le jour même. Cette dégradation est liée à plusieurs phénomènes qui s’additionnent. D’abord une raréfaction de l’offre médicale libérale, qui est d’autant plus prononcée pour les médecins généralistes et perdurera jusqu’en 2027 1. Cette raréfaction s’explique par une baisse des effectifs de généralistes libéraux cumulée à une baisse de leur activité moyenne. Elle est ensuite exacerbée par la croissance de la population et son vieillissement.
La raréfaction de l’offre médicale vient se greffer sur des inégalités anciennes et persistantes dans la répartition géographique des médecins 2. Elle a ainsi des conséquences variées selon les territoires : elle peut amplifier des difficultés dans ceux déjà en tension en matière d’accès aux soins, comme les zones rurales, ou dégrader des situations dans des territoires qui semblaient jusque-là épargnés, comme les villes et les métropoles régionales.
Pour s’en rendre compte, il est possible de regarder les zones prioritaires pour l’implantation de médecins généralistes libéraux établies par les agences régionales de santé (ARS). Elles sont définies à partir d’un indicateur d’accessibilité potentielle localisée (APL) au médecin généraliste qui estime un nombre de consultations potentielles par habitant et par an 3. Ainsi, un territoire est considéré comme automatiquement prioritaire dès lors que l’APL y est en moyenne inférieure à 2,5 consultations par habitant et par an. Pour ceux dont l’APL est comprise entre 2,5 et 4, les ARS arbitrent en fonction de leurs connaissances des situations locales. Ces zones concernent ainsi des territoires urbains comme ruraux, mais aussi toutes les régions avec, cependant, une grande hétérogénéité dans l’intensité du phénomène. Par exemple, le Centre-Val de Loire, les marges de l’Île-de-France et la Bourgogne-Franche-Comté sont très concernés. Au sein des grandes villes, des quartiers entiers apparaissent comme prioritaires comme les arrondissements du nord-est parisien. Des villes moyennes et petites sont aussi touchées comme Castelsarrasin, Foix, Nevers, Honfleur ou encore Maubeuge.
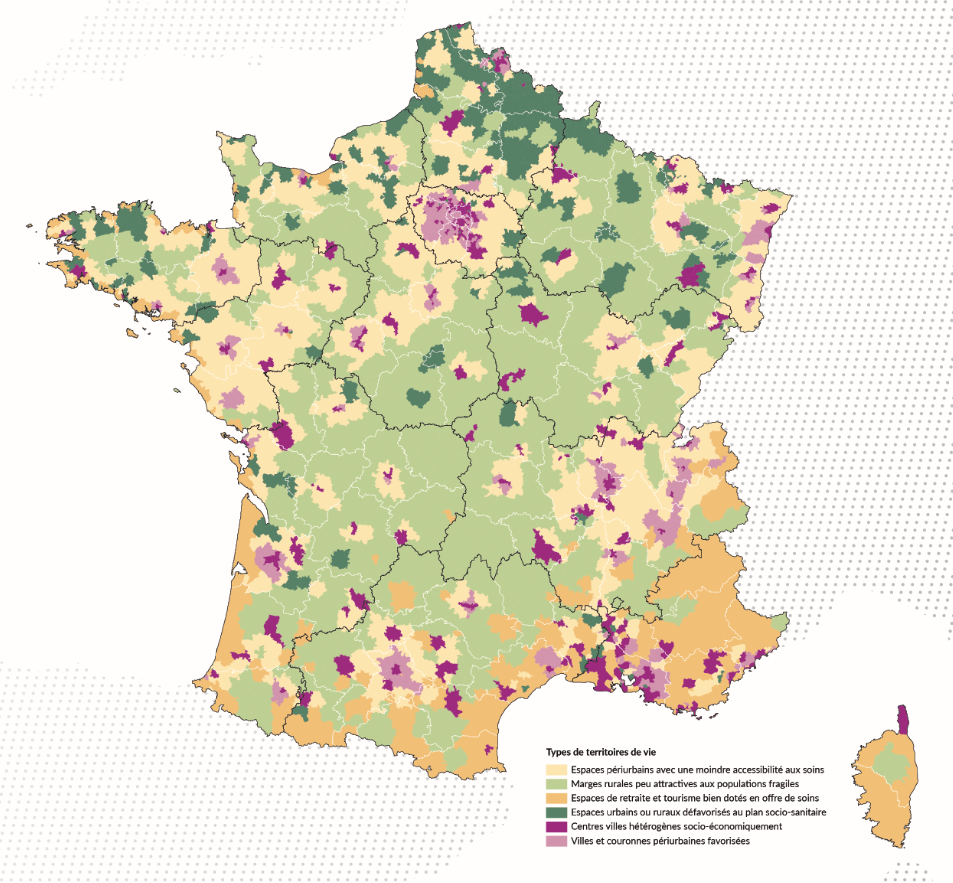
Il est aussi possible d’analyser plus finement l’hétérogénéité de l’accessibilité aux soins en France à partir d’une typologie socio-sanitaire des territoires de vie 4. L’un des intérêts de cette approche est qu’elle distingue les territoires à partir d’indicateurs relatifs à l’offre de soins, aux caractéristiques des populations et à l’attractivité des territoires. Comme le montre la carte, six classes de territoires ressortent.
Grâce à cette typologie, l’analyse de la raréfaction spatiale des généralistes libéraux montre que les marges rurales connaissent la raréfaction la plus prononcée. La forte raréfaction y est surtout portée par la fonte des effectifs de généralistes, quand la croissance de la population y est faible. Elle vient s’ajouter à d’autres éléments de fragilité structurels : vieillissement de la population, éloignement des villes et des services de proximité, etc. La dynamique dans les espaces périurbains est tout autre et moins défavorable : la raréfaction est surtout portée par la forte hausse de la population quand la baisse des effectifs de généralistes est moins défavorable qu’ailleurs.
Depuis le milieu des années 2000, les pouvoirs publics ont développé des mesures pour améliorer l’accessibilité aux généralistes : elles visent soit à faire face à la raréfaction de l’offre, soit à améliorer sa répartition géographique 5. Les mesures contre la raréfaction ciblent les effectifs de médecins ou l’amélioration de l’efficience productive des médecins (coordination, assistants médicaux, infirmières de pratique avancée, etc.). Les mesures pour attirer les médecins dans les zones sous-dotées ont d’abord reposé sur des incitations financières (par exemple : augmentation des honoraires, aides à l’installation…), avant de cibler l’amélioration des conditions d’exercice à travers, principalement, les maisons de santé pluriprofessionnelles (MSP). Ces structures regroupent au minimum deux médecins généralistes et un paramédical ayant formalisé un projet de santé qui atteste de leur exercice coordonné. Fortement soutenues par les pouvoirs publics (aides financières à la construction et/ou au fonctionnement), elles sont désormais plus de 1 000 en 2018. Elles sont majoritairement implantées dans les marges rurales et les espaces périurbains sous-dotés.
De nombreuses études de cas ont porté sur les MSP, et nous proposons ici de restituer des enquêtes réalisées en Lorraine à Damvillers, Metzervisse, Stenay, Vicherey, et en ex-Midi-Pyrénées 6 à Aspet, Carbonne, Graulhet, Rieux-Volvestre, et Vic-Fezensac. Ces terrains cherchaient à établir la place des MSP au sein des systèmes d’acteurs locaux et à comprendre les éléments facilitateurs et les freins à leur déploiement. Ils ont été réalisés dans des territoires avec et sans MSP.
Ainsi, nous avons identifié trois systèmes territoriaux d’acteurs :
- les systèmes « cohérents » où élus et soignants travaillent de concert pour pérenniser l’offre de soins. La MSP apparaît alors comme une solution consensuelle ;
- les systèmes « fragmentés concurrentiels » où des projets de MSP étaient freinés par la crainte qu’ils fassent concurrence à d’autres médecins. Ici, les élus ne pouvaient pas aider financièrement le projet pour ne pas créer de distorsion de concurrence. Les projets ont alors été repoussés, ou bien ce sont les professionnels qui les ont financés ;
- les systèmes d’acteurs « fragmentés unidirectionnels » dans lesquels soit uniquement les élus, soit uniquement les médecins portaient le projet de MSP. Quand seuls les médecins le portaient, ils ont dû le financer, les élus n’y voyant alors pas d’intérêt. En revanche, quand uniquement les élus portaient le projet, cela a posé problème. Il est en effet compréhensible que les médecins ne veuillent pas tous travailler dans une MSP (proximité de la retraite, investissement financier réalisé dans leur cabinet ou souhait de l’exercice individuel). Dans ces situations, le risque est grand de construire une MSP dans laquelle une partie des soignants n’exerceront pas. Ces cas de figure demeurent marginaux, mais illustrent bien l’importance de la concertation entre élus et professionnels de santé.
Ces enquêtes montrent l’importance du niveau (inter-)communal dans l’aboutissement de ces projets de MSP. En effet, les acteurs des niveaux régionaux (conseils régionaux, agences régionales de santé…) et départementaux (conseils départementaux, Ordre des médecins) apparaissent facilitateurs pour accompagner et financer les dynamiques locales, mais à aucun moment ils ne sont suffisants pour que des projets aboutissent sur le terrain.
Il est important de questionner l’efficacité des mesures déployées pour améliorer l’accessibilité aux soins. Pour les zonages prioritaires des ARS, des éléments empiriques montrent qu’ils permettent, avec les mesures qui y sont déployées, une légère amélioration des installations de généralistes comparativement aux zones non fragiles, entre 2010 et 2016 7. De leur côté, les MSP ont des effets positifs mais différenciés selon les territoires. On observe ainsi une amélioration de l’offre de soins dans les espaces périurbains sous-dotés où une MSP s’est installée. Comparativement, les mêmes espaces sans MSP voient l’offre continuer de décroître. Dans les marges rurales, on observe une moindre dégradation de l’offre de soins dans les espaces avec MSP.
En conclusion, plusieurs approches sont possibles pour améliorer l’accessibilité aux soins dans ce contexte de raréfaction. Une première approche, pragmatique, consiste à acter cette raréfaction et à faire plus avec moins de médecins. Cela veut dire travailler différemment dans les zones sous-dotées, en recherchant des gains d’efficience dans les pratiques médicales ou en soulageant l’activité des médecins. Une deuxième approche, complémentaire, consiste à poursuivre la politique incitative actuelle en complétant les mesures dans les espaces où elles sont insuffisantes, comme les marges rurales, et en sensibilisant les étudiants à l’exercice en zones sous-dotées. Cela passe aussi par des mesures adaptées aux spécificités des territoires, puisque les réponses à apporter dans les marges rurales ne sont pas les mêmes que celles dans les espaces périurbains. Une autre voie serait d’établir une contrainte à l’installation comme cela existe à l’étranger ou pour les infirmiers libéraux, avec toutefois des interrogations sur la capacité à résorber les inégalités territoriales et sur les potentiels effets pervers induits (désintérêt pour le métier, émigration, déconventionnement, etc.). Enfin, il est aussi possible d’explorer de nouvelles mesures dont on sait qu’elles fonctionnent ailleurs comme, par exemple, en diversifiant les profils géographiques des étudiants.
- ANGUIS M., CHAPUT H., MARBOT C., MILLIEN, C., VERGIER N., « 10 000 médecins de plus depuis 2012 », Études et Résultats, n° 1061, Drees, mai 2018.
- CHEVILLARD G., LUCAS-GABRIELLI V., MOUSQUES J., « “Déserts médicaux” en France : état des lieux et perspectives de recherches », L’Espace géographique, tome 47, p. 362-380, avril 2018.
- LUCAS et MANGENEY, 2019.
- CHEVILLARD G., MOUSQUES J., « Accessibilité aux soins et attractivité territoriale : proposition d’une typologie des territoires de vie français », Cybergeo : European Journal of Geography, https://doi.org/10.4000/cybergeo.29737, 2018.
- CHEVILLARD G., LUCAS-GABRIELLI V., MOUSQUES J., op. cit.
- CHEVILLARD G., Dynamiques territoriales et offre de soins : l’implantation des maisons de santé en France métropolitaine, thèse de doctorat en géographie, université Paris-Ouest-Nanterre-La Défense, 2015.
- CARDOUX J.-N., DAUDIGNY Y., 2017. Rapport d’information sur les mesures incitatives au développement de l’offre de soins primaires dans les zones sous-dotées, Sénat, n° 686, 2017.
Contenu additionnel :
Bibliographie :
ANGUIS M., CHAPUT H., MARBOT C., MILLIEN, C., VERGIER N., « 10 000 médecins de plus depuis 2012 », Études et Résultats, n° 1061, Drees, mai 2018.
CHEVILLARD G., LUCAS-GABRIELLI V., MOUSQUES J., « “Déserts médicaux” en France : état des lieux et perspectives de recherches », L’Espace géographique, tome 47, p. 362-380, avril 2018.
LUCAS et MANGENEY, 2019.
CHEVILLARD G., MOUSQUES J., « Accessibilité aux soins et attractivité territoriale : proposition d’une typologie des territoires de vie français », Cybergeo : European Journal of Geography, https://doi.org/10.4000/cybergeo.29737, 2018.
CHEVILLARD G., LUCAS-GABRIELLI V., MOUSQUES J., op. cit.
CHEVILLARD G., Dynamiques territoriales et offre de soins : l’implantation des maisons de santé en France métropolitaine, thèse de doctorat en géographie, université Paris-Ouest-Nanterre-La Défense, 2015.
CARDOUX J.-N., DAUDIGNY Y., 2017. Rapport d’information sur les mesures incitatives au développement de l’offre de soins primaires dans les zones sous-dotées, Sénat, n° 686, 2017.